Sommaire:
- principes
- réalisation
. préparation-installation
. coelioscopie
. protocole opératoire
. exsufflation
- suites opératoires
- complications
- avantages
- inconvénients
- conseils
aux patientes
Le
prolapsus génito-urinaire est lié à un déficit des
structures musculaires et aponévrotiques pelviennes. Le relâchement
de ces structures entraîne une ptose du plancher et des organes pelviens.
Cette pathologie fréquente voit son incidence augmenter avec l’âge
surtout après la ménopause.
De très nombreuses techniques ont été
décrites depuis plus d’un siècle, cette multiplicité
traduisant bien la diversité des types de prolapsus.
Le traitement d’un prolapsus doit idéalement
repositionner durablement les organes pelviens par une suspension solide, renforcer
le plancher et les fascias pelviens déficients, corriger les éventuels
déficits ou dysfonctionnements sphinctériens associés,
tout en préservant pour les patientes qui le souhaitent la possibilité
de rapports sexuels, et tout ceci avec une morbidité aussi faible que
possible.
La promontofixation, réalisée depuis plus de 50 ans par laparotomie
est la technique de référence du traitement chirurgical des prolapsus
génito-urinaires. Depuis quelques années, le développement
de l’abord laparoscopique, permet de réaliser ce traitement par
une voie d’abord moins invasive.
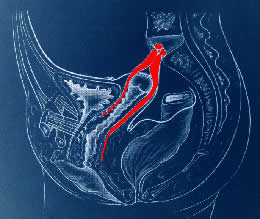
La promontofixation consiste à mettre en place des
prothèses synthétiques entre vessie et vagin en avant et en bas,
et entre rectum et vagin en arrière et en bas, prothèses qui sont
ensuite amarrées au ligament pré-vertébral en haut (devant
le promontoire). Le vagin est alors maintenu dans son axe physiologique. Selon
le type de prolapsus, il sera mis en place une seule bandelette en avant ou
deux bandelettes, en avant et en arrière. L'utilisation de l'abord laparoscopique
permet de réaliser cette intervention et permet en général
de pousser et fixer la prothèse postérieure sur les muscles releveurs
bien en bas de la cavité pelvienne.
PREPARATION-INSTALLATION
Une
préparation digestive est réalisée dans les jours précédents
l’intervention par un régime sans résidu. Cette préparation
va permettre de diminuer le volume des anses intestinales et faciliter l’intervention.
La patiente est installée en décubitus dorsal,
avec les membres inférieurs légèrement écartés
pour permettre un accès au vagin, les bras le long du corps, une sonde
vésicale est mise en place.
COELIOSCOPIE
Pour pouvoir travailler dans une cavité fermée, la cavité abdominale ou péritonéale (du nom de la membrane séreuse qui tapisse l'ensemble des organes de l'abdomen) il est nécessaire de créer un espace pour pouvoir faire bouger les différents instruments et avoir une bonne vision des organes. Le chirurgien va donc dans un premier temps ponctionner la cavité abdominale, par un petit trocart, en général au niveau de l'ombilic pour gonfler la cavité péritonéale par un gaz inerte (du CO2). On réalise ainsi un pneumopéritoine. Le plus souvent une sonde urinaire aura été placée pour bien vider la vessie et la maintenir vide lors de l'intervention, surtout si celle-çi intéresse le petit bassin. Cette sonde sera retirée en fin d'intervention ou dans les jours suivants selon le geste effectué. Selon les cas ou les habitudes de l'opérateur, la ponction initiale est remplacée par une petite ouverture chirurgicale à ciel ouvert, permettant d'introduire sous contrôle de la vue le trocard de l'optique: on parle alors d'open-coelioscopie.
Une fois le pneumopéritoine créé, de petites incisions seront effectuées au niveau des trocarts nécessaires à la réalisation de l'intervention. En plus du trocart optique, 3 autres trocarts sont mis en place de 5 ou 10 mm (sus-pubien, et latéraux), placés de façon à permettre au chirurgien d'introduire ses instruments dans le meilleur axe de travail. Sur l'optique introduit en général par le trocart situé au niveau de l'ombilic est fixé une caméra endoscopique qui transmet l'image sur des moniteurs. Il est maintenant possible d'utiliser des caméras 3D qui améliore la restitution de la profondeur de champ. Le chirurgien et son aide suivent donc l'intervention sur un écran.
Dans certains cas, le geste envisagé n'est pas réalisable par cette voie d'abord du fait par exemple d'adhérences très importantes entres les anses intestinales ou entre celles-ci et la paroi abdominale, ou de part une conformation anatomique particulière, ou enfin devant une mauvaise tolérance respiratoire du pneumopéritoine. Il peut alors être nécessaire de convertir c'est à dire transformer l'intervention initialement prévue par laparoscopie, en une intervention classique par une incision abdominale (laparotomie). De même lorsque surviennent pendant l'intervention, certaines complications, en particulier hémorragiques, il peut être parfois impossible ou difficile sans prendre de risque anormal, de réparer la lésion par voie laparoscopique et une conversion peut être nécessaire pour la traiter et terminer l'intervention.
Après
exploration de la cavité abdominale, une suspension éventuelle
du sigmoïde et de l’utérus sera effectuée afin de faciliter
l’exposition. Le chirurgien va ensuite cliver le rectum et la paroi postérieure
du vagin jusqu'aux muscles releveurs pour y fixer une bandelette synthétique.
Les bandelettes utilisées sont des treillis non résorbables de
polypropylène par exemple, de 3 à 4 cm de largeur sur 25 centimètres
de longueur. Il se reporte ensuite en avant pour cliver la vessie de la paroi
antérieure du vagin et y fixer une seconde bandelette synthétique.
Un trajet sous-péritonéal est alors confectionné pour amener
les deux bandelettes ainsi fixées en avant et en arrière, jusqu’au
promontoire ou elles seront fixées par un fil non résorbable.
L’intervention s’achèvera ensuite par la
péritonisation visant à exclure les bandelettes de la cavité
abdominale en refermant le péritoine au-dessus.
GESTES ASSOCIES EVENTUELS
Selon
les cas pourront être réalisés :
- une hystérectomie sub-totale ou totale mais cette dernière fait
courir un risque d’infection prothétique.
- une cure d’incontinence urinaire par colpopexie rétro-pubienne
par voie laparoscopique, ou par mise en place d’une bandelette sous-urétrale
type TVT ou TOT. Cette cure n’est le plus souvent pas systématique
en préventif mais est plus souvent réservée aux patientes
présentant une incontinence urinaire patente ou masquée par leur
prolapsus.
- un cloisonnement du Douglas.
- une périnéorraphie postérieure (reconstitution de la
fourchette vulvaire en arrière) en cas de béance vulvaire associée.
EXSUFFLATION
En fin d'intervention, les trocarts seront ôtés successivement, le gaz évacué (exsuflé) et les différentes incisions des trocarts suturées.
 |
|
Schéma
de la mise en place des deux bandelettes |
Instruments
pour interventions laparoscopique |
Mise
en place des trocarts |
Fixation
au promontoire |
Après
l'intervention il est fréquent de présenter des douleurs aux points
de ponction des trocarts, mais également au niveau des épaules.
Ces dernières sont provoquées par la présence du CO2 dans
la cavité abdominale et en particulier au niveau du diaphragme ou il
vient se situer en fin d'intervention avant d'être résorbé
par diffusion par le péritoine.
On
peut également observer un crépitement sous la peau en passant
la main sur la paroi de l'abdomen surtout autour des points de ponction mais
parfois au niveau du thorax plus rarement du cou ou des organes génitaux
chez l'homme. Ce crépitement est lié au passage du gaz servant
a insuffler l'abdomen lors de l'intervention dans les tissu sous-cutanés,
gaz qui sera ensuite résorbé en quelques heures.
Des
hématomes peuvent également se voir aux points de ponction.
L’ablation de la sonde vésicale est faite un
à deux jours après l'intervention.
La sortie est en général possible à partir
du deuxième jour et se fait en général entre 2 et 4 jours
après l'intervention.
La reprise d’une activité professionnelle est
envisageable après une convalescence de 3 semaines mais une activité
sportive éventuelle ne sera reprise qu’après 3 mois.
Pendant l'intervention:
-
Comme
nous l'avions indiqués plus haut, une conversion est toujours possible
pendant l'intervention. Elle consiste à stopper la laparoscopie et poursuivre
l'intervention par une incision classique. Cette conversion peut être
décidée par le chirurgien devant une anomalie anatomique individuelle
rendant impossible la réalisation du geste prévu, ou devant la
blessure accidentelle d'un organe de voisinage (gros vaisseaux, viscère,..)
ou enfin devant une mauvaise tolérance respiratoire du patient au pneumopéritoine.
-
plaie d'un organe de voisinage: grèle, colon, foie, rate, vessie, uretères,..
ou de gros vaisseaux (artères ou veines iliaques par exemple). Lors d'une
promontofixation la plaie du rectum, de la vessie ou l'ouverture de la paroi
vaginale peuvent plus spécifiquement survenir. Elles peuvent parfois
être réparées par laparoscopie mais peuvent imposer une
conversion et contre-indiquer la mise en place d'une prothèse.
- étirement du plexus brachial, entrainant une paralysie
et des troubles sensitifs des membres supérieurs le plus souvent régressifs.
Ils seront évités au mieux en mettant les bras le long du corps
pendant l'intervention.
-
syndrome de loge par un appui anormal et prolongé entrainant une compression
musculaire puis un oedème de ces muscles dans leur gaine. Heureusement
exceptionnellement, il peut être nécessaire d'inciser en urgence
des gaines aponévrotiques pour éviter que cet oedème n'empêche
la vascularisation de ces muscles et n'aboutisse en une nécrose de ceux-çi.
Post-opératoires:
-
douleurs des épaules par irritation du diaphragme, justifiant l’évacuation
soigneuse du gaz en fin d’intervention.
- emphysème sous-cutané, rarement à préoccupant.
- éventrations sur un orifice de trocarts. Elles seront
prévenues par la fermeture des aponévroses en fin d’intervention
au niveau des gros trocarts.
- issue progressive d'une bandelette dans la cavité
vaginale par érosion de la paroi vaginale: on parle d'érosion
sur prothèse (3 à 10 % selon les séries). Elles surviennent
dans les semaines ou mois suivant l’intervention et le plus souvent au
niveau de la paroi postérieure car celle-ci est plus fragile. Lorsque
la bandelette est visible par le vagin, son ablation est alors souvent nécessaire.
- spondylodiscite, infection du disque vertébral au
niveau du promontoire: risque exceptionnel, comme par laparotomie mais parfois
rapporté.
- occlusions : rares, elles ont pu être rapportées
par incarcération d’une anse dans un orifice de trocart, ou par
défaut de péritonisation.
- lésion d'un uretère (plaie, ou sténose).
- Hématomes et hémorragies secondaires pouvant
nécessiter une réintervention.
- phlébite et embolie pulmonaire contre lesquels un
traitement anticoagulant vous sera prescrit en post-opératoire immédiant
et pendant quelques jours. Ce risque est un peu plus élevé lors
de la laparoscopie.
- enfin selon le geste chirurgical pratiqué et selon vos
antécédents notamment chirurgicaux, certaines complications plus
spécifiques peuvent s'observer et vous seront expliqués plus en
détail par votre chirurgien.
Ils sont essentiellement:
-
une cicatrice plus petite que par voie conventionnelle.
-
une moindre consommation d'analgésiques en post-opératoire.
-
une durée d'hospitalisation plus courte que par voie classique (environ
deux fois plus courte passant de 8/10 jours à 4/5 jours) justifiée
par des douleurs post-opératoires moins importantes.
-
un raccourcissement notable de la période de convalescence et donc d'arrêt
de travail (environ 3 semaines)
-
La laparoscopie nécessite une formation particulière et longue
pour les chirurgiens qui veulent la pratiquer.
- Les durées d'intervention peuvent être plus longues
par laparoscopie que par laparotomie (intervention à ciel ouvert).
- Enfin le matériel (instruments, matériel endoscopique
et vidéo, sutures automatiques,..) alourdi le coût d'une intervention
par laparoscopie même si l'on tente d'utiliser des matériels restérilisables
pour diminuer celui-çi. Par contre des économies importantes sur
les durées d'hospitalisations et sur la durée de convalescence
sont permises par cette technique.
-
Le traitement coelioscopique des prolapsus n’est pas la seule méthode
de traitement. En effet, d’autres techniques chirurgicales de cure des
prolapsus génito-urinaires existent, que ce soit par voie vaginale ou
par laparotomie. Tout prolapsus ne relève donc pas nécessairement
d’un abord laparoscopique. Cette décision relève donc avant
tout de votre chirurgien le plus à même, en fonction de votre situation,
de vous proposer les alternatives possibles et raisonnables.
- Si elle est moins invasive qu’un abord «classique
», cette technique reste une intervention chirurgicale ce qui sous-entend
un risque de complications et le risque de devoir poursuivre l’intervention
par une incision si une impossibilité ou une complication survenait pendant
la coelioscopie.
- Si la reprise d’une activité « banale »
peut se faire après 3 à 4 semaines, la reprise d’une activité
sportive éventuelle ou physique importante ne se fera qu’après
3 mois afin d’attendre une bonne cicatrisation et limiter le risque de
récidive du prolapsus.
Télécharger la fiche d'information de l' AFU
Docteur B. d'ACREMONT - Mise à jour le 31/1/2016